Chạy thận - nó là gì
Lọc máu đề cập đến một phương tiện nhân tạo để loại bỏ các chất thải ra khỏi cơ thể bằng cách sử dụng màng chuyên dụng.
Có hai hình thức là Chạy thận nhân tạo (HD) hoặc lọc máu và Chạy thận phúc mạc (PD).
Thủ tục
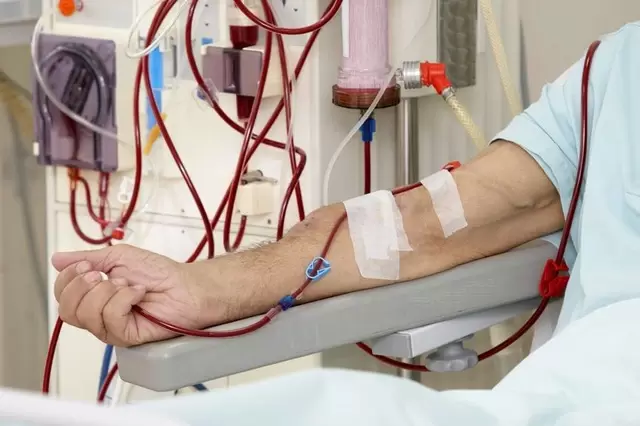
Trong chạy thận nhân tạo (HD), cần có máy bơm máu cơ giới để lấy máu từ bệnh nhân. Máu được lưu thông vào máy và đi dọc theo một màng chuyên dụng (máy thẩm tách máu) về cơ bản có chức năng như một quả thận nhân tạo. Các chất thải từ máu di chuyển qua màng vào dung dịch gọi là dịch thẩm tách bằng một quá trình vật lý gọi là khuếch tán. Máu đã được làm sạch sẽ thoát ra khỏi máy thẩm tách và được đưa trở lại bệnh nhân.
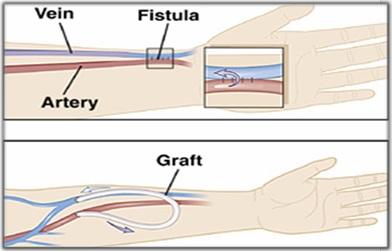
Trong chạy thận nhân tạo (HD), bệnh nhân cần có tĩnh mạch được tạo ra bằng phẫu thuật đủ lớn và có lưu lượng máu đủ cao để có thể lọc máu hiệu quả và đầy đủ. Bác sĩ phẫu thuật sẽ tạo ra tĩnh mạch chuyên biệt này gọi là lỗ rò động mạch-tĩnh mạch (hay còn gọi là đường vào mạch máu) bằng cách nối 2 mạch máu lại với nhau. Thông thường, phẫu thuật ban đầu được thực hiện ở cổ tay nhưng các vị trí khác dọc theo cánh tay cũng có thể được chọn. Đôi khi tĩnh mạch của bệnh nhân quá nhỏ để thực hiện phẫu thuật như vậy. Trong những trường hợp này, bác sĩ phẫu thuật có thể tạo ra đường tiếp cận mạch máu bằng cách đặt một mảnh ghép có chức năng cơ bản như một mạch máu nhân tạo nối hai mạch liền kề. Mảnh ghép nhân tạo này được để lại vĩnh viễn dưới da của bệnh nhân và được sử dụng nhiều lần để lọc máu.
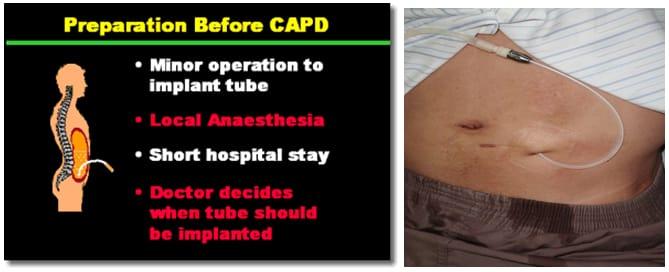
Trong lọc màng bụng (PD), một ống cố định (được gọi là ống thông tenchkoff) được đặt trong điều kiện vô trùng vào khoang bụng. Sử dụng ống này, chất lỏng đặc biệt gọi là dịch thẩm tách sẽ được đưa vào bụng. Lớp màng bụng có một màng gọi là màng phúc mạc có thể hoạt động giống như màng lọc máu. Các chất thải có trong máu chảy qua các mạch máu của bụng sẽ tự di chuyển qua màng phúc mạc vào dịch thẩm tách. Dịch thẩm tách đã sử dụng cùng với các chất thải sau đó sẽ được dẫn lưu ra khỏi bụng thông qua ống thông tenchkoff, loại bỏ và một túi dịch thẩm tách mới sẽ được đưa trở lại bụng để tiếp tục lọc máu.
Cả chạy thận nhân tạo (HD) và lọc màng bụng (PD) đều có thể loại bỏ các chất thải ra khỏi bệnh nhân một cách hiệu quả. Tuy nhiên cả hai đều không thể thay thế hoàn toàn chức năng thận. Ngoài việc loại bỏ các chất thải, thận bình thường còn sản xuất ra các chất gọi là hormone, trong đó hai chất chính là erythropoietin và vitamin D. Erythropoetin rất cần thiết trong việc duy trì mức lượng huyết sắc tố thích hợp trong cơ thể. Trong bệnh thận, lượng erythropoetin giảm dần và bệnh nhân phát triển vấn đề thiếu máu, về cơ bản là vấn đề về lượng huyết sắc tố thấp. Thận cũng sản xuất vitamin D. Vitamin D là một loại hormone có tác dụng lên xương và ruột để duy trì mức canxi thích hợp cho cơ thể. Canxi rất cần thiết trong việc duy trì sức khỏe của xương và răng. Giống như erythropoetin, lượng vitamin D cũng giảm dần khi thận suy. Xương trở nên giòn và dễ bị chấn thương. Thận nhân tạo được sử dụng trong cả Chạy thận nhân tạo (HD) và Chạy thận phúc mạc (PD) đều không thể sản xuất ra các hormone như thận bình thường. Vì lý do này, những hormone này cần được cung cấp dưới dạng tiêm hoặc thuốc uống cho bệnh nhân mắc bệnh thận.
Lựa chọn giữa các hình thức lọc máu khác nhau
Mọi bệnh nhân bị suy thận và phải lọc máu thường sẽ hỏi những câu hỏi sau. "Hình thức lọc máu nào tốt nhất?" và "Cái nào phù hợp nhất với tôi?" Câu trả lời là không đơn giản. Một hình thức lọc máu không nhất thiết phải tốt hơn hình thức khác. Vì mỗi bệnh nhân đều khác nhau nên loại điều trị mà họ chọn cuối cùng phải được bản thân, gia đình và người chăm sóc họ chấp nhận. Vì vậy, một trong hai phương pháp điều trị có thể là hình thức điều trị tốt nhất cho từng bệnh nhân. Đôi khi các phương pháp điều trị được chọn vì lối sống khác nhau, khả năng tiếp cận trung tâm lọc máu dễ dàng, sự hỗ trợ của gia đình và thường là do các vấn đề y tế.
Tuy nhiên, chạy thận phúc mạc (PD) có thể có những lợi ích nhất định so với chạy thận nhân tạo (HD) ở một số nhóm bệnh nhân.
Lọc màng bụng (PD) mang lại lợi ích cho bệnh nhân mắc bệnh tim
PD là một liệu pháp điều trị liên tục chậm. Dịch thẩm tách vẫn còn trong bụng từ 4-6 giờ trước khi được thay bằng dịch thẩm tách mới. Trong 4-6 giờ, quá trình lọc máu tiếp tục diễn ra ở bệnh nhân. Bệnh nhân có thể tự do tiếp tục công việc thường ngày của mình. Ngay cả khi bệnh nhân đang ngủ, dịch thẩm tách PD vẫn được để trong bụng qua đêm. Khi quá trình lọc máu diễn ra chậm và liên tục, tim sẽ ít bị căng thẳng hơn.
Xu hướng lọc máu và chảy máu
Một nhóm thuốc đặc biệt gọi là thuốc chống đông máu thường được yêu cầu ở những bệnh nhân chạy thận nhân tạo (HD) dài hạn. Ở bệnh nhân HD, máu được rút ra từ tĩnh mạch giãn rộng (gọi là lỗ rò động-tĩnh mạch hoặc AVF) vào ống chạy vào máy lọc máu. Máu trong trường hợp bình thường sẽ đặc lại (tức là đông lại) thành gel trừ khi máu được làm loãng bằng một loại thuốc đặc biệt gọi là thuốc chống đông máu. Tuy nhiên, không phải tất cả bệnh nhân đều dung nạp tốt các loại thuốc này. Với PD, do không cần lấy máu nên có thể tránh được việc sử dụng thường xuyên các thuốc chống đông máu này. Vì vậy, một số bệnh nhân có xu hướng chảy máu cao hơn sẽ tốt hơn khi sử dụng PD.
Lọc màng bụng (PD) cho phép lịch lọc máu linh hoạt hơn.
Bệnh nhân mắc PD có thể, trong giới hạn, điều chỉnh lịch lọc máu của họ dễ dàng hơn để phù hợp với thói quen hàng ngày của họ. Thật không may, bệnh nhân chạy thận nhân tạo thường có lịch chạy thận cố định. Đây có phải là một lợi thế hay không là điều do từng bệnh nhân quyết định và phụ thuộc vào lối sống, nơi làm việc và động lực của họ.
Lọc màng bụng (PD) tránh sự dao động huyết áp
Một số bệnh nhân có huyết áp dao động rộng khi họ chuyển từ tư thế nằm sang tư thế đứng. Điều này được gọi là hạ huyết áp thế đứng. Huyết áp dao động rộng khiến việc chạy thận nhân tạo thông thường trở nên khó khăn. Những bệnh nhân mắc bệnh này, ví dụ như một số nhóm bệnh nhân tiểu đường, sẽ được hưởng lợi từ việc lọc màng bụng, cho phép loại bỏ chất lỏng dần dần và nhẹ nhàng hơn, do đó sẽ gây ra sự dao động huyết áp ít hơn.
Lọc màng bụng (PD) cho phép tránh châm chích
Một số bệnh nhân có tĩnh mạch rất nhỏ và rất khó để tạo ra đường vào mạch máu đủ lâu. PD cung cấp một phương thức lọc máu thay thế, không cần tiếp cận mạch máu. Đối với một số bệnh nhân, nỗi sợ phải châm kim nhiều lần khiến PD trở thành một lựa chọn điều trị thay thế thận phù hợp hơn vì nó không cần kim tiêm.
Chế độ ăn uống được phép khi chạy thận phúc mạc (PD) tự do hơn
. Trong khi bệnh nhân chạy thận bất kể phương thức nào đều phải được nuôi dưỡng tốt để tối đa hóa lợi ích của họ khi chạy thận, bệnh nhân PD nói chung yêu cầu chế độ ăn giàu protein và calo cao hơn so với bệnh nhân HD. Mặc dù những hạn chế đối với thực phẩm giàu phốt phát tương tự như ở bệnh nhân HD, nhưng bệnh nhân PD có nhiều lựa chọn hơn về thực phẩm giàu kali. Bệnh nhân mắc bệnh PD thường được phép ăn nhiều trái cây có hàm lượng kali cao vì họ có xu hướng mất nhiều kali hơn bệnh nhân HD.
Bệnh nhân chạy thận phúc mạc (PD) có thể di chuyển dễ dàng
Bệnh nhân PD có lợi ích từ liệu pháp đơn giản tại nhà cho phép linh hoạt di chuyển dễ dàng hơn khi cần thiết. Bệnh nhân PD cũng có thể di chuyển cùng với thiết bị PD của họ nếu cần. Mặt khác, bệnh nhân HD cần phải sắp xếp đặc biệt với các trung tâm lọc máu ở nước ngoài để được lọc máu nếu đi du lịch nước ngoài. Trong trường hợp không có dịch vụ lọc máu ở một số điểm đến, bệnh nhân HD có thể gặp khó khăn hơn khi đi lại.
Bệnh nhân chạy thận phúc mạc (PD) cần ít erythropoietin hơn bệnh nhân HD.
Bệnh nhân mắc PD thường chỉ cần tiêm liều thấp hơn (erythropoetin) để tăng lượng máu so với bệnh nhân HD. Thông thường bệnh nhân bị suy thận có vấn đề về thiếu máu, nghĩa là lượng huyết sắc tố trong máu của họ thấp. Điều này khiến họ mệt mỏi, cảm thấy lạnh, thờ ơ và về lâu dài có thể khiến bệnh tim trở nên trầm trọng hơn. Vấn đề này thường được điều trị bằng cách tiêm erythropoetin, có thể một hoặc hai lần một tuần. Bệnh nhân mắc bệnh PD thường ít bị thiếu máu hơn bệnh nhân HD và thường cần tiêm ít erythropoetin hơn để tăng lượng máu.
Bệnh nhân chạy thận phúc mạc (PD) thường cần bổ sung ít chất sắt hơn so với bệnh nhân HD
Sắt là một khoáng chất đặc biệt mà cơ thể cần để tạo ra đủ hồng cầu. Bệnh nhân HD cần sắt vì một phần trong số này bị mất trong quá trình chạy thận nhân tạo. Trong PD, không có sự mất sắt do lọc máu. Bệnh nhân PD có thể vẫn cần dùng sắt nhưng thường với lượng ít hơn.
Hầu hết bệnh nhân sẽ có thể làm tốt với một trong hai hình thức trị liệu thay thế thận. Mỗi bệnh nhân đều khác nhau. Hãy hỏi ý kiến và đánh giá của bác sĩ trước khi đưa ra lựa chọn cuối cùng.
Ăn uống lành mạnh khi chạy thận nhân tạo
Bệnh nhân chạy thận cần cẩn thận trong việc lựa chọn thực phẩm. Chạy thận không thể thay thế hoàn toàn chức năng thận và vì điều này, bệnh nhân sẽ cần tiếp tục cảnh giác với những gì mình ăn.
Loại chế độ ăn uống được phép khác nhau giữa bệnh nhân chạy thận nhân tạo và thẩm phân phúc mạc. Sở thích cá nhân cũng khác nhau rất nhiều. Điều quan trọng là bệnh nhân phải gặp bác sĩ dinh dưỡng để thảo luận về kế hoạch bữa ăn đa dạng và đủ khẩu vị để họ ăn ngon và đầy đủ.
Nguyên tắc chung:
Chất lỏng: Điều quan trọng là hạn chế chất lỏng ở mức phù hợp với lượng chất lỏng thải ra ở bệnh nhân. Uống quá nhiều chất lỏng sẽ tích tụ trong cơ thể và gây sưng chân, khó thở và bệnh tim.
Hạn chế muối: Muối làm cho người ta khát nước và khiến người ta uống nhiều nước hơn mức họ có thể chịu đựng được. Hạn chế muối là một đặc điểm quan trọng trong kế hoạch ăn kiêng của bệnh nhân chạy thận.
Lượng protein hấp thụ: Khi bệnh nhân bắt đầu chạy thận nhân tạo, họ sẽ cần rất nhiều protein mỗi ngày trong bữa ăn. Bệnh nhân bắt đầu chạy thận nhân tạo thường bị suy dinh dưỡng. Họ đã không ăn uống đầy đủ trong một thời gian và có thể đã phải nhập viện nhiều lần và bị nhiễm trùng dẫn đến sụt cân rất nhiều. Do đó bệnh nhân được khuyên nên ăn nhiều protein hơn. Protein thường được tìm thấy trong các loại thịt như thịt gà, thịt lợn, thịt bò và thịt cừu. Một số loại thực phẩm như đậu nành hoặc các loại đậu cũng chứa rất nhiều protein. Tuy nhiên, những nguồn protein đặc biệt này không được khuyến khích cho bệnh nhân chạy thận vì chúng cũng chứa một lượng lớn phốt phát mà bệnh nhân chạy thận không thể hấp thụ tốt (Xem đoạn về Phốt phát).
Carbohydrate: Bệnh nhân nên ăn đủ carbohydrate như một phần trong chế độ ăn uống hàng ngày để cung cấp năng lượng. Nếu không, protein họ ăn sẽ được sử dụng làm năng lượng một cách không cần thiết và họ sẽ không tăng được khối lượng cơ thể như mong muốn.
Kali: Đặc biệt, bệnh nhân đang chạy thận nhân tạo nên hạn chế kali vì họ chỉ được lọc máu ba lần một tuần. Giữa các lần chạy thận, nồng độ kali của họ có thể tăng đến mức nguy hiểm nếu họ ăn nhiều kali. Trái cây, đặc biệt là chuối, sầu riêng, nho và trái cây sấy khô, có hàm lượng kali rất cao. Mặt khác, bệnh nhân chạy thận phúc mạc thường được phép có chế độ ăn nhiều kali hơn vì họ mất kali liên tục qua hình thức lọc máu.
Hạn chế photphat: Một bệnh nhân lọc máu trung bình sẽ hấp thụ khoảng 1,5 g photphat mỗi ngày, trong đó 60% hoặc 900 mg được hấp thu nếu không dùng chất kết dính photphat. Lọc máu không thể loại bỏ phốt phát này ra khỏi cơ thể một cách hiệu quả. Trung bình, chỉ có 300 mg photphat được loại bỏ mỗi ngày bởi PD và trung bình 700 mg photphat được loại bỏ trong phiên HD kéo dài 4 giờ (tương đương với 300 mg mỗi ngày đối với lịch chạy thận nhân tạo ba lần mỗi tuần). Phốt phát bị giữ lại có thể tích tụ ở mức cao nguy hiểm và gây ra các biến chứng như bệnh xương thận và bệnh mạch máu. Thuốc gọi là chất kết dính phốt phát phải được dùng để giảm tổng lượng phốt phát được hấp thụ. Điều quan trọng không kém là bệnh nhân phải hạn chế ăn thực phẩm có hàm lượng phốt phát cao để giảm tổng lượng phốt phát được hấp thụ. Chúng bao gồm các loại đậu (đậu, quả hạch, đậu lăng và ngô).
Các loại thuốc thông thường mà người chạy thận nhân tạo cần dùng
Lọc máu không thể khắc phục được tất cả các bất thường xảy ra khi suy thận. Hầu hết bệnh nhân sẽ cần một số loại thuốc để điều trị suy thận. Những loại thuốc này sẽ bổ sung cho các loại thuốc khác mà họ cần dùng để điều trị các bệnh khác không liên quan đến thận. Dưới đây là một số loại thuốc phổ biến mà bệnh nhân chạy thận nhân tạo cần dùng.
Bổ sung vitamin: Lọc máu làm mất đi một số chất như vitamin tan trong nước và folate khỏi cơ thể. Những loại thuốc này có thể dễ dàng thay thế bằng cách bổ sung vitamin hàng ngày, thường được kê đơn như một phần trong danh sách thuốc.
Chất kết dính phốt phát: Loại thuốc này nên được dùng trong bữa ăn. Thuốc này liên kết với lượng phốt phát dư thừa trong bữa ăn để không có sự hấp thụ quá mức phốt phát. Thận hoạt động bình thường có thể dễ dàng loại bỏ lượng phốt phát dư thừa được hấp thụ sau bữa ăn. Thận của bệnh nhân suy thận không thể loại bỏ phốt phát ra khỏi cơ thể. Hơn nữa, lọc máu cũng không thể loại bỏ phốt phát một cách hiệu quả. Để ngăn ngừa sự tích tụ quá nhiều photphat, bệnh nhân chạy thận nên dùng chất kết dính photphat trong bữa ăn. Điều quan trọng là bệnh nhân phải biết rằng thuốc này nên được dùng cùng với bữa ăn để tối đa hóa hiệu quả liên kết với phốt phát. Có nhiều loại chất kết dính phốt phát khác nhau được chia thành hai nhóm rộng. Chúng là chất kết dính gốc canxi (ví dụ canxi cacbonat, canxi axetat, canxi hydroxit và canxi citrat) hoặc chất kết dính không gốc canxi (ví dụ chất kết dính hydroxit nhôm, lanthanum, sevelemer). Bệnh nhân chạy thận nhân tạo có thể yêu cầu các loại chất kết dính phốt phát khác nhau với số lượng khác nhau, dựa trên nhu cầu của họ, chế độ ăn uống, thời gian lọc máu và khả năng dung nạp thuốc. Những loại thuốc này nói chung có thể gây táo bón. Ở một số bệnh nhân, chất kết dính photphat gốc canxi có thể gây ra nồng độ canxi trong máu cao, khi xảy ra với nồng độ photphat trong máu cao có thể khiến canxi lắng đọng bên ngoài xương. Tình trạng này gây ra mắt đỏ, suy lỗ rò, đau khớp và nổi mụn trên da.
Erythropoetin: Thuốc này được dùng dưới dạng tiêm thường dưới da trong khoảng thời gian từ 2 đến 10 ngày. Thuốc này làm tăng lượng máu dự trữ trong cơ thể. Công thức máu thấp là vấn đề đối với bệnh nhân suy thận, khiến họ cảm thấy lạnh, mệt mỏi, hôn mê, không thể suy nghĩ và về lâu dài góp phần làm bệnh tim trở nên trầm trọng hơn. Trước khi phát triển loại thuốc này, bệnh nhân suy thận cần được truyền máu nhiều lần. Khi tiêm erythropoetin, bệnh nhân cảm thấy dễ chịu hơn và ít cần truyền máu hơn. Giống như tất cả các loại thuốc, nó không phải là không có tác dụng phụ. Nó có thể gây ra tình trạng tăng huyết áp trầm trọng hơn hoặc các triệu chứng giống như cúm như ớn lạnh và đau nhức cơ thể, cả hai đều thường thoáng qua.
Bổ sung sắt: Bệnh nhân chạy thận nhân tạo thường thiếu một loại khoáng chất gọi là sắt. Điều này góp phần vào vấn đề lượng máu thấp. Hầu hết bệnh nhân chạy thận nhân tạo đều cần một viên sắt mỗi ngày, mặc dù nhu cầu có thể cao hơn ở những bệnh nhân đang điều trị bằng erythropoetin hoặc những người có lý do khác gây mất sắt mãn tính. Có nhiều chế phẩm khác nhau, nhưng nhìn chung thuốc này có thể gây táo bón, có thể kiểm soát bằng thuốc nhuận tràng và chế độ ăn nhiều chất xơ.
Thuốc hạ huyết áp: Đây là thuốc điều trị huyết áp. Lý tưởng nhất là bệnh nhân chạy thận nhân tạo sẽ không cần dùng thuốc điều trị huyết áp cao. Tuy nhiên, sẽ vẫn còn một nhóm bệnh nhân dù đang chạy thận phúc mạc hay chạy thận nhân tạo sẽ tiếp tục cần đến những loại thuốc này. Có nhiều loại thuốc điều trị huyết áp cao với những hạn chế và hiệu quả khác nhau, tốt nhất nên thảo luận với bác sĩ điều trị. Vì huyết áp không được kiểm soát vẫn có thể dẫn đến bệnh tim và đột quỵ, điều quan trọng là bệnh nhân suy thận phải dùng thuốc huyết áp thường xuyên để huyết áp có thể được duy trì ở mức bình thường trong khi điều trị lọc máu.
Biến chứng của chạy thận
Tất cả các phương pháp điều trị y tế đều có thể có tác dụng phụ hoặc biến chứng. Chạy thận tương tự, cho dù là chạy thận nhân tạo hay phúc mạc, đều có những vấn đề tiềm ẩn.
Các vấn đề trong lọc máu bao gồm:
Biến chứng khi tiếp cận: Đối với bệnh nhân HD, lỗ rò động tĩnh mạch có thể bị tắc nghẽn và không hoạt động, bị nhiễm trùng, phình ra (phình động mạch) và vỡ. Đối với bệnh nhân PD, ống thông tenkhoff có thể bị nhiễm trùng khi tiếp xúc với da (nhiễm trùng lối ra) hoặc trong đường bụng (nhiễm trùng đường hầm) hoặc trong bụng (viêm phúc mạc). Nó có thể bị tắc, xoắn hoặc có thể bị rò rỉ. Liệu pháp kháng sinh chữa được hầu hết các trường hợp nhiễm trùng. Trong hầu hết các trường hợp, những biến chứng này có thể được điều trị bằng thuốc (ví dụ như thuốc kháng sinh điều trị nhiễm trùng) hoặc phẫu thuật thích hợp. Tuy nhiên, có thể cần phải đặt một đường dẫn tạm thời thay thế vào tĩnh mạch mới ở cổ, ngực hoặc háng bằng ống thông máu cho đến khi vấn đề ban đầu được giải quyết.
Bệnh tim: Tim có thể bị ảnh hưởng theo nhiều cách ở bệnh nhân chạy thận nhân tạo. Lớp lót của tim có thể chứa đầy chất lỏng gây chèn ép tim (viêm màng ngoài tim); các mạch máu của tim có thể bị tắc nghẽn (xơ vữa động mạch hoặc đau tim), các van tim có thể bị dày lên hoặc bị nhiễm trùng (viêm nội tâm mạc do vi khuẩn). Bệnh nhân suy thận cũng có xu hướng có quá nhiều chất lỏng trong cơ thể. Điều này, nếu không được khắc phục bằng sự kết hợp giữa việc hạn chế chất lỏng và muối hợp lý cùng với việc loại bỏ chất lỏng thích hợp bằng lọc máu, có thể dẫn đến tình trạng cơ tim bị căng quá mức và gây tổn thương vĩnh viễn cho tim (bệnh cơ tim).
Bệnh mạch máu biểu hiện dưới dạng đột quỵ hoặc hoại thư: Bệnh nhân chạy thận nhân tạo có xu hướng bị đột quỵ (cơn đau não đột ngột kèm theo liệt, tê hoặc hôn mê) và hoại tử (cung cấp máu không đủ gây tử vong cho cơ quan) ở chi dưới.
Quá tải chất lỏng: Điều này đề cập đến tình trạng có quá nhiều muối và nước trong cơ thể. Điều này biểu hiện như khó thở hoặc sưng chân, tay và bụng. Điều này có thể tránh được bằng cách lọc máu đầy đủ và hạn chế chất lỏng.
Suy dinh dưỡng: Bệnh nhân chạy thận dễ bị suy dinh dưỡng. Suy dinh dưỡng gây nguy hiểm cho người bệnh. Những bệnh nhân bị suy dinh dưỡng khi bắt đầu chạy thận nhân tạo có nguy cơ tử vong cao hơn nhiều so với những bệnh nhân không lọc máu. Chìa khóa để ngăn ngừa suy dinh dưỡng là đảm bảo bệnh nhân có chế độ ăn đủ lượng protein (đối với cơ thể) và lượng calo để tạo năng lượng. Trong khi chế độ ăn ít protein là phù hợp ở giai đoạn đầu của bệnh thận, thì ở những bệnh nhân chạy thận nhân tạo, điều ngược lại lại đúng: bệnh nhân chạy thận nhân tạo nên ăn chế độ ăn giàu protein. Ngoài ra, họ phải được lọc máu đầy đủ. Đặc biệt ở người cao tuổi, thức ăn phải được chuẩn bị sao cho họ có thể dễ dàng ăn uống, điều chỉnh răng của họ và điều trị tích cực các bệnh nhiễm trùng do bất kỳ nguyên nhân nào.